Cum apare cancerul pancreatic
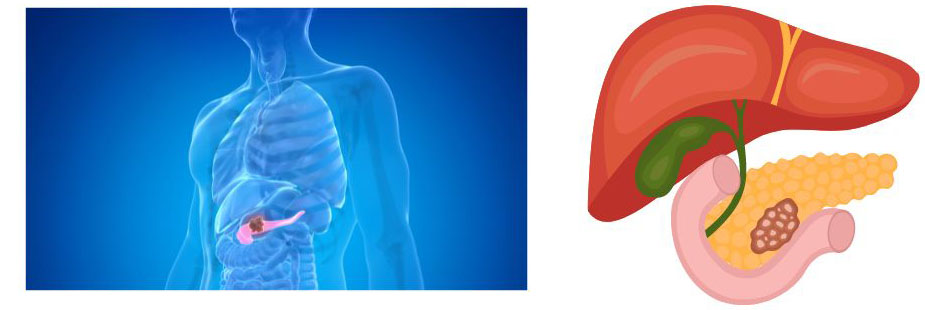
Pancreasul este un organ care se află în spatele stomacului. Are forma unui pește, cu un cap larg, un corp conic și o coadă îngustă și ascuțită. La adulți, are aproximativ 15 centimetri lungime, dar mai puțin de 5 centimetri lățime. Capul pancreasului se află pe partea dreaptă a abdomenului (burta), unde stomacul se întâlnește cu duodenul (prima parte a intestinului subțire). Corpul pancreasului se află în spatele stomacului. Coada pancreasului se află pe partea stângă a abdomenului, lângă splină.
Cancerul pancreatic apare atunci când celulele din pancreas dezvoltă modificări (mutații) în ADN-ul lor. ADN-ul unei celule conține instrucțiuni care îi spun unei celule ce trebuie să facă. Aceste mutații spun celulelor să crească necontrolat și să continue să trăiască după ce intervalul de timp cand celulele normale ar muri. Aceste celule care se acumulează pot forma o tumoră. Când sunt lăsate netratate, celulele canceroase pancreatice se pot răspândi la organele și vasele de sânge din apropiere și la părți îndepărtate ale corpului.
Majoritate tipurilor de cancer pancreatic încep în celulele care căptușesc canalele pancreasului. Acest tip de cancer se numește adenocarcinom pancreatic sau cancer pancreatic exocrin. Mai rar, cancerul se poate forma în celulele producătoare de hormoni. Aceste tipuri de cancer se numesc tumori neuroendocrine pancreatice.
Cel mai frecvent tip de cancer pancreatic, adenocarcinomul pancreasului, apare atunci când celulele exocrine din pancreas încep să crească fără control. În mare parte pancreasul este alcătuit din celule exocrine care formează glande și canalele exocrine. Glandele exocrine produc enzime pancreatice care sunt eliberate în intestine pentru a vă ajuta să digerați alimentele (în special grăsimile). Enzimele sunt eliberate în tuburi minuscule numite ducte care în cele din urmă se varsă în ductul pancreatic principal. Canalul pancreatic principal se contopește cu canalul biliar comun (ductul care transportă bila din ficat către intestin) și se varsă în duoden (prima parte a intestinului subțire) la nivelul ampulei lui Vater .
Celulele endocrine alcătuiesc un procent mai mic din celulele din pancreas. Aceste celule produc hormoni importanți precum insulina și glucagonul (care ajută la controlul nivelului de zahăr din sânge). Tumorile neuroendocrine pancreatice încep în celulele endocrine.
Dacă ești diagnosticat cu cancer pancreatic, este foarte important să știi dacă este un cancer endocrin sau cancer exocrin (discutat aici). Acestea factori de risc și cauze diferite, au semne și simptome diferite, sunt diagnosticate prin metode diferite, sunt tratate în moduri diferite și au prognostricuri diferite.
Tipuri de cancer pancreatic
Cancerele exocrine sunt de departe cel mai frecvent tip de cancer de pancreas. Dacă vi se spune că aveți cancer pancreatic, cel mai probabil este un cancer pancreatic exocrin.
Adenocarcinomul pancreatic: Aproximativ 95% dintre cancerele pancreasului exocrin sunt adenocarcinoame. Aceste tipuri de cancer încep de obicei în canalele pancreasului – adenocarcinoame ductale. Mai rar, se dezvoltă din celulele care produc enzimele pancreatice, caz în care se numesc carcinoame cu celule acinare.
Tipuri mai puțin frecvente de cancer exocrin: Alte tipuri de cancer exocrin mai puțin frecvente includ carcinoamele adenoscuamoase , carcinoamele cu celule scuamoase, carcinoamele cu celule inelare, carcinoamele nediferențiate și carcinoamele nediferențiate cu celule gigantice.
Cancer ampular (carcinom al ampulei lui Vater ): Acest cancer începe în ampula lui Vater , care este locul în care canalul biliar și canalul pancreatic se unesc și se varsă în intestinul subțire. Cancerele ampulare nu sunt din punct de vedere tehnic cancere pancreatice, dar sunt tratate la fel. Cancerele ampulare blochează adesea căile biliare în timp ce sunt încă mici și nu s-au răspândit în alte organe la distanță de pancreas. Acest blocaj determină acumularea bilei în organism, ceea ce duce la îngălbenirea pielii și a ochilor (icter). Din acest motiv, aceste tipuri de cancer sunt de obicei găsite mai devreme decât majoritatea cancerelor pancreatice și au, de obicei, un prognostic mai bun.
Creșteri benigne și leziunile precanceroase ale pancreasului
Unele formatiuni ale pancreasului sunt pur și simplu benigne (nu sunt cancer și nu există riscul ca ele să devină cancer în timp), în timp ce altele pot deveni cancer în timp dacă nu sunt tratate (cunoscute sub numele de leziuni precanceroase). Deoarece oamenii efectuează teste imagistice, cum ar fi tomografiile computerizate, mai des decât în trecut (din mai multe motive), aceste tipuri de leziuni pancreatice sunt acum diagnosticate mai des.
Neoplasmele chistice seroase (SCN) (cunoscute și sub numele de chistadenoame seroase) sunt tumori formate din mici săculeți (chisturi) umpluți cu lichid. SCN sunt aproape întotdeauna benigne și majoritatea nu trebuie tratate decât dacă cresc sau provoacă simptome.
Neoplasmele chistice mucinoase (MCN) (cunoscute și sub numele de chistadenoame mucinoase) sunt tumori cu creștere lentă care au chisturi umplute cu o substanță asemănătoare jeleului numită mucină. Aceste tumori apar aproape întotdeauna la femei. Deși nu sunt canceroase, unele dintre ele pot evolua către cancer în timp dacă nu sunt tratate, astfel încât aceste tumori sunt de obicei îndepărtate prin intervenție chirurgicală.
Neoplasmele mucinoase papilare intraductale (IPMN) sunt tumori benigne care cresc în canalele pancreatice. Ca și MCN, aceste tumori produc mucină și, în timp, uneori devin cancer dacă nu sunt tratate. Unele IPMN pot fi doar urmărite îndeaproape de-a lungul timpului, dar unele ar putea trebui îndepărtate prin intervenție chirurgicală dacă au anumite caracteristici, cum ar fi dacă se află în ductul pancreatic principal.
Neoplasmele pseudopapilare solide (SPN) sunt tumori rare, cu creștere lentă, care se dezvoltă aproape întotdeauna la femeile tinere. Chiar dacă aceste tumori au tendința de a crește lent, uneori se pot răspândi în alte părți ale corpului, așa se preferă tratamentul prin intervenție chirurgicală. Prognosticul pentru persoanele cu aceste tumori este de obicei foarte bună.
Factori de risc pentru cancerul pancreatic

- Fumat
- Diabet
- Inflamația cronică a pancreasului (pancreatită)
- Istoric familial de cancer pancreatic
- Obezitatea
- Vârsta înaintată, deoarece majoritatea oamenilor sunt diagnosticați după vârsta de 65 de ani
- Antecedente familiale de sindroame genetice care pot crește riscul de cancer, inclusiv o mutație a genei BRCA2, sindromul Lynch și sindromul familial de melanom malign atipic (FAMMM)
- Unii factori de risc, cum ar fi fumatul, pot fi modificați. Altele, cum ar fi vârsta unei persoane sau istoricul familiei, nu pot fi modificate. A avea un factor de risc, sau chiar mulți, nu înseamnă că vei face cancer. Și unii oameni care fac cancer pot avea puțini sau deloc factori de risc cunoscuți.
Cum se stabilește diagnosticul
Semne și simptome ale cancerului pancreatic
Cancerele pancreatice precoce adesea nu provoacă semne sau simptome. Până la aparitia simptomelor, acestea de multe ori au crescut ajuns la dimensiuni mari fie deja s-au răspândit în afara pancreasului.
A avea unul sau mai multe dintre simptomele de mai jos nu înseamnă că aveți cancer pancreatic. De fapt, multe dintre aceste simptome sunt mai probabil să fie cauzate de alte afecțiuni. Totuși, dacă aveți oricare dintre aceste simptome, este important să va adresati unui medic, astfel încât cauza să poată fi găsită și tratată, dacă este necesar.
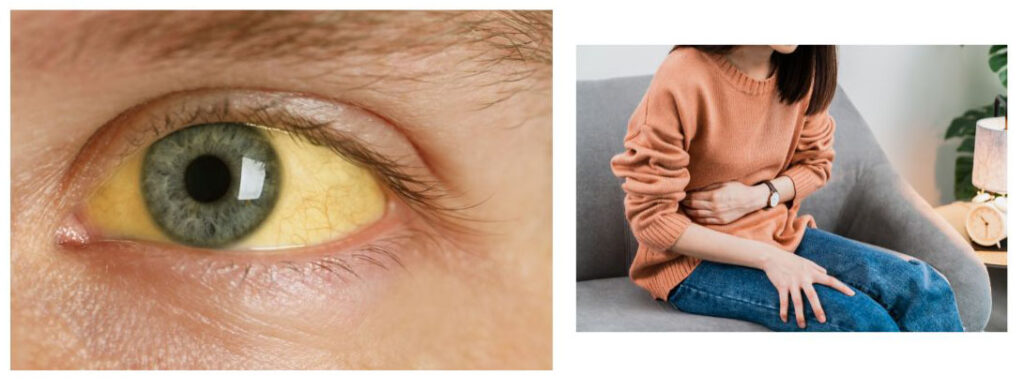
Icter și simptome asociate
Icterul reprezintă îngălbenirea ochilor și a pielii. Majoritatea persoanelor cu cancer pancreatic (și aproape toate persoanele cu cancer ampular) vor avea icter ca unul dintre primele lor simptome.
Icterul este cauzat de acumularea de bilirubină, o substanță galben-maro închisă produsă în ficat. În mod normal, ficatul eliberează un lichid numit bilă care conține bilirubină. Bila trece prin canalul biliar comun în intestine, unde ajută la descompunerea grăsimilor. În cele din urmă, părăsește corpul în scaun. Când canalul biliar comun devine blocat, bila nu poate ajunge în intestine, iar cantitatea de bilirubină din organism se acumulează cauzând icter.
Cancerele care încep în capul pancreasului sunt în apropierea canalului biliar comune. Aceste tipuri de cancer pot apăsa pe canal și pot provoca icter în timp ce sunt încă destul de mici, ceea ce poate duce uneori la descoperirea acestor tumori într-un stadiu incipient. Dar cancerele care încep în corpul sau coada pancreasului nu se ascociază în general cu acest symptom la debut.
Când cancerul pancreatic se răspândește în afara pancreasului, acesta ajunge adesea la ficat. Acest lucru poate provoca, de asemenea, icter.
Alte semne de icter, pe langa îngălbenirea ochilor și a pielii:
- Urina închisă la culoare: Uneori, primul semn de icter este urina mai închisă la culoare. Pe măsură ce nivelul bilirubinei din sânge crește, urina devine maro – precum berea neagra
- Scaune deschise sau grase: Bilirubina da scaunelor culoarea maronie. Dacă este blocat canalul biliar, scaunele pot fi de culoare deschisă sau gri. De asemenea, dacă bila și enzimele pancreatice nu pot ajunge în intestine pentru a ajuta la descompunerea grăsimilor, scaunele pot deveni grase și ar putea pluti în toaletă.
- Mâncărime de piele: atunci când bilirubina se acumulează în piele poate determina mâncărime, pe langa culoarea galbena
! Cancerul pancreatic nu este cea mai frecventă cauză a icterului. Alte cauze, cum ar fi calculii biliari, hepatita și alte boli ale ficatului și căilor biliare, sunt mult mai frecvente.
Dureri de burtă sau de spate
Durerea abdominala (de burtă) sau de spate este frecventă în cancerul pancreatic. Cancerele care încep în corpul sau coada pancreasului pot crește destul de mari și pot începe să apese pe organe din apropiere, provocând durere. Cancerul se poate răspândi și la nervii din jurul pancreasului, ceea ce provoacă adesea dureri de spate. Durerile de burta sau spate sunt frecvente și cel mai adesea nu sunt cauzate de cancer pancreatic.
Scădere în greutate și lipsa poftei de mancare
Pierderea neintenționată în greutate este foarte frecventă la persoanele cu cancer pancreatic. Acești oameni au adesea apetit scazut sau absent.
Greață și vărsături
Cancerul poate apasa pe capătul îndepărtat al stomacului, îl poate bloca parțial, îngreunând trecerea alimentelor catre intestin. Acest lucru poate provoca greață, vărsături și dureri care tind să se agraveze după masă.
Mărirea vezicii biliare sau a ficatului
Cancerul poate bloca de asemenea canalul biliar, iar bila se poate acumula în vezica biliară, care va creste in volum. Uneori, un medic poate simți acest lucru (ca un nod mare sub partea dreaptă a cutiei toracice) în timpul unui examen fizic. Se poate observa și la testele imagistice.
Cancerul pancreatic poate, de asemenea, uneori să determine si mărirea ficatului, mai ales dacă s-a răspândit la nivelul acestuia. Medicul ar putea să simtă marginea ficatului sub cutia toracică dreaptă la un examen clinic sau ficatul mare ar putea fi văzut la testele imagistice.
Diabet
Cancerul pancreatic se poate asocia cu diabet. Simptomele acestuia pot include senzația de sete și foame accentuate și nevoia de a urina des. Cancerul pancreatic poate duce si la cresteri mici ale nivelului de zahăr din sânge si care nu provoacă simptome de diabet.
Cheaguri de sânge
Uneori, primul indiciu că cineva are cancer in general, inclusiv cancer pancreatic este aparitia unui cheag de sânge într-o venă mare, adesea în picior. Aceasta se numește tromboză venoasă profundă. Simptomele pot include durere, umflare, roșeață și căldură în piciorul afectat. Uneori, o bucată din cheag se poate rupe și ajunge la plămâni, ceea ce ar putea îngreuna respirația sau poate provoca dureri în piept. Un cheag de sânge în plămâni se numește embolie pulmonară.
Totuși, tromboza venoasa profunda are cel mai adesea o alta cauza decat cancerul.
Teste pentru cancerul pancreatic
Dacă o persoană are semne și simptome care ar putea fi cauzate de cancerul pancreatic, se vor face anumite examene și teste pentru a găsi cauza acestora. Dacă se descoperă cancerul, se vor face mai multe teste pentru a ajuta la determinarea gradului (stadiul) cancerului. Pentru a stabili diagnosticul de cancer in general, este necesara obtinerea unui mic fragment din tumora ce va fi examinat la microscop de medicul anatomopatolog. Dupa stabilirea diagnosticului de cancer in general, inclusiv cel pancreatic – sunt necesare teste suplimentare pentru a afla stadiul bolii – cat de avansata este.
Istoric medical și examen fizic
Medicul dumneavoastră vă va întreba despre istoricul dumneavoastră medical pentru a afla mai multe despre simptomele dumneavoastră. De asemenea, medicul ar putea întreba despre posibilii factori de risc, inclusiv fumatul și istoricul familial.
De asemenea, medicul dumneavoastră vă va examina pentru a căuta semne de cancer pancreatic sau alte probleme de sănătate. Cancerul pancreatic poate provoca uneori umflarea ficatului sau a vezicii biliare, pe care medicul ar putea să le identifice în timpul examenului clinic. De asemenea, pielea și albul ochilor vor fi verificate pentru icter (îngălbenire).
Dacă rezultatele examenului sunt anormale, medicul dumneavoastră va recomanda probabil teste pentru a ajuta la identificarea problemei. Este posibil sa vi se recomande efectuarea de teste suplimentare chiar si daca examenul clinic este normal, doar pentru a avea exclude cancerul de pancreas sau alte probleme. Este posibil să fiți îndrumat către un gastroenterolog (un medic care tratează bolile sistemului digestiv) pentru teste suplimentare.
Teste imagistice
Testele imagistice folosesc raze X, câmpuri magnetice, ultrasunete sau substanțe radioactive pentru a crea imagini ale interiorului corpului. Testele imagistice pot fi efectuate din mai multe motive atât înainte, cât și după diagnosticul de cancer pancreatic, inclusiv:
- Pentru a căuta zone suspecte care ar putea fi cancer
- Pentru a afla cât s-a răspândit cancerul in afara pancreasului
- Pentru a determina dacă tratamentul funcționează
- Pentru a căuta semne de cancer care revin după tratament
Ecografie (ultrasonografie) – pentru crearea de imagini ale organelor sunt folosite ultrasunete
Cele două tipuri cele mai frecvent utilizate pentru cancerul pancreatic sunt:
- Ecografia abdominală: Dacă nu este clar ce ar putea cauza simptomele abdominale, acesta ar putea fi primul test efectuat, deoarece este ușor de făcut și nu expune la radiații. Dar dacă semnele și simptomele sunt mai probabil să fie cauzate de cancerul pancreatic, o scanare CT este adesea mai utilă.
- Ecografia endoscopică (EUS): Acest test este mai precis decât ecografia abdominală și poate fi de mare ajutor în diagnosticarea cancerului pancreatic. Acest test se face cu o mică sondă de ultrasunete pozitionata pe vârful unui endoscop; endoscopul care este un tub subțire și flexibil cu ajutorul caruia poate fi examinat interiorul tubului digestiv; in timpul ecoendoscopiei se pot obține probe de biopsie din tumora;
Tomografie computerizată (CT)
Scanarea CT genereaza imagini detaliate în secțiune transversală ale corpului dumneavoastră. Scanările CT sunt adesea folosite pentru a diagnostica cancerul pancreatic, deoarece pot vizualiza pancreasul adesea mai clar decat ecografia abdominala. De asemenea, CT-ul poate să arate dacă s-a raspandit cancerul la ganglionii limfatici si la alte organe. In urma examenului CT se va stabili dacă tumora este operabila.
Dacă medicul dumneavoastră crede că ați putea avea cancer pancreatic, s-ar putea să faceți un tip special de CT cunoscut sub numele de tomografie computerizată multifazică sau tomografie computerizată cu protocol pancreatic.
Biopsie cu ac ghidată CT: scanările CT pot fi, de asemenea, utilizate pentru a ghida un ac de biopsie într-o tumoră pancreatică. Dar dacă este necesară o biopsie, majoritatea medicilor preferă să folosească ecoendoscopia (descrisă anterior) in acest scop. Sub ghidaj CT se pot obtine probe de biopsie si din tumori hepatice care pot insoti tumora pancreatica daca aceasta s-a raspandit deja si la nivelul ficatului
Imagistica prin rezonanță magnetică (RMN)
Scanările RMN folosesc unde radio și magneți puternici în loc de raze X pentru a realiza imagini detaliate ale părților corpului dumneavoastră. Tipuri speciale de scanări RMN pot fi utilizate și la persoanele care ar putea avea cancer pancreatic sau care prezintă un risc ridicat.
Colangiopancreatografia MR (MRCP), care poate fi utilizată pentru a examina canalele pancreatice și biliare
Angiografia MR (MRA), care analizează vasele de sânge
Analize de sange
Mai multe tipuri de teste de sânge pot fi utilizate pentru a ajuta la diagnosticarea cancerului pancreatic sau la determinarea opțiunilor de tratament dacă acesta este diagnosticat.
Testele funcției hepatice
Icterul (îngălbenirea pielii și a ochilor) este adesea unul dintre primele semne ale cancerului pancreatic. Medicii fac adesea teste de sânge pentru a evalua funcția hepatică la persoanele cu icter si pentru a ajuta la determinarea cauzei acestuia. Anumite teste de sânge pot analiza nivelurile diferitelor tipuri de bilirubină (o substanță chimică produsă de ficat) și pot ajuta la stabilirea cauzei icterului – daca acesta este cauzat de o boală a ficatului însuși sau de o blocare a fluxului biliar (de la un calcul biliar, o tumoare) sau altă boală.
Markeri tumorali
Markerii tumorali sunt molecule care pot fi găsite uneori în sânge atunci când o persoană are cancer. Markerii tumorali care pot fi de ajutor în cancerul pancreatic sunt: CA 19-9 și antigenul carcinoembrionar (CEA)
Niciunul dintre aceste teste cu markeri tumorali nu este suficient de precis pentru a spune cu siguranță dacă cineva are cancer pancreatic. Nivelurile acestor markeri tumorali nu sunt ridicate la toate persoanele cu cancer pancreatic, iar unele persoane care nu au cancer pancreatic ar putea avea niveluri ridicate ale acestor markeri din alte motive.
La persoanele despre care se știe deja că au cancer pancreatic și care au niveluri ridicate de CA19-9 sau CEA, aceste niveluri pot fi măsurate de-a lungul timpului pentru a spune cât de bine funcționează tratamentul. Dacă tot cancerul a fost îndepărtat, aceste teste pot fi efectuate și pentru a căuta semne de revenire a cancerului.
Alte analize de sânge:
Alte teste, cum ar fi o hemoleucograma sau biochimie, pot ajuta la evaluarea stării generale de sănătate a unei persoane (cum ar fi funcția măduvei osoase și respectiv a rinichilor). Aceste teste pot ajuta la a stabili dacă pacientul poate să reziste la stresul unei eventuale operații majore sau al tratamentului oncologic.
Biopsie
Istoricul medical al unei persoane, examenul fizic și rezultatele testelor imagistice pot sugera cu tărie prezenta cancerului pancreatic, dar, de obicei, singura modalitate de stabili diagnosticlui este obtinerea unei mici probe din tumoră și examinarea acesteia la microscop. Această procedură se numește biopsie. Biopsiile pot fi făcute în diferite moduri.
Biopsie ghidata ecoendoscopic
Medicii pot biopsia o tumora în timpul unei ecoendoscopii. Medicul trece un endoscop (un tub subțire, flexibil, cu o mică cameră video la capăt) prin gât catre stomac si intestinul subțire, ajungand lângă pancreas. În acest moment, medicul poate folosi ecografia endoscopică (EUS) pentru a introduce un ac în tumoră.
Biopsie percutanată (prin piele)
Pentru acest test, medicul introduce un ac subțire, prin piele în pancreas pentru a îndepărta o obtine un fragment de tumora. Aceasta este cunoscută sub numele de aspirație cu ac fin (FNA). Medicul ghidează acul în poziție corespunzatoare folosind imagini ecografia sau tomografia computerizata.
Biopsie chirurgicală
Biopsiile chirurgicale se fac acum mai rar decât în trecut. Ele pot fi utile dacă chirurgul este îngrijorat că s-a răspândit cancerul dincolo de pancreas și dorește să examineze (și, eventual, să biopsieze) alte organe din abdomen. Cea mai obișnuită modalitate de a face o biopsie chirurgicală este utilizarea laparoscopiei. Chirurgul poate examina pancreasul și alte organe pentru tumori și poate preleva probe de biopsie din zone anormale.
Unii oameni ar putea să nu aibă nevoie de o biopsie
Rareori, biopsia nu este necesara – daca in urma testelor imagistice se stabileste ca tumora de pancreas poate fi operata – tumora va fi indepartata chirurgical iar analiza la microscop va fi efectuata pe piesa rezecata. În timpul intervenției chirurgicale, dacă medicul constată că s-a răspândit prea mult cancerul pentru a fi îndepărtat complet, poate fi prelevată o probă din cancer pentru a confirma diagnosticul, fara a mai continua cu restul operației planificate.
Teste de laborator ale probelor de biopsie
Probele obținute în timpul unei biopsii (sau în timpul unei intervenții chirurgicale) sunt trimise la un laborator, unde sunt examinate la microscop pentru a vedea dacă ele conțin celule canceroase.
Dacă se găsește cancer, se pot face și alte teste. De exemplu, ar putea fi efectuate teste pentru a vedea dacă celulele canceroase au mutații (modificări) în anumite gene, cum ar fi genele BRCA (BRCA1 sau BRCA2) sau genele NTRK. Anumite medicamente actioneaza țintit asupra acestor mutatii si ar putea fi utile ca parte a tratamentului.
Consiliere și testare genetică
Dacă ați fost diagnosticat cu cancer pancreatic, medicul dumneavoastră vă poate sugera să discutați cu un medic specialist în genetică medicală pentru a determina dacă ați putea beneficia de testarea genetică.
Unii oameni cu cancer pancreatic au mutații genetice (cum ar fi mutațiile BRCA) în toate celulele corpului lor, ceea ce le expune unui risc crescut de cancer pancreatic (și posibil și alte tipuri de cancer). Testarea acestor mutații genetice poate revela uneori tratamente utile specific acelei mutații. De asemenea, ar putea revela dacă alți membri ai familiei ar trebui să ia în considerare consilierea genetică și testarea.
Stadiul bolii
 Stadiile cancerului pancreatic
Stadiile cancerului pancreatic
După ce cineva este diagnosticat cu cancer pancreatic, medicii vor încerca să descopere dacă acesta s-a răspândit și, dacă da, cât de departe. Acest proces se numește stadializare. Stadiul unui cancer descrie cât de mult s-a raspandit acesta în oragnism. Ajută la evaluarea gravității cancerului și modului de tratament. Stadiul bolii va determina prognosticul acesteia.
Cancerele pancreasului în stadiu incipient sunt stadiul 0 (carcinom in situ), iar apoi variază de la stadiile I (1) până la IV (4).Cu cât numărul este ”mai mic”, cu atât cancerul s-a răspândit mai puțin. Un stadium ai avansat, cum ar fi stadiul IV, înseamnă un cancer mai avansat.
Cum se determină stadiul bolii?
Sistemul de stadializare utilizat cel mai des pentru cancerul pancreatic este sistemul TNM AJCC (American Joint Committee on Cancer), care se bazează pe 3 informații cheie:
Extinderea tumorii (T): Cât de mare este tumora și dacă a crescut în afara pancreasului în vasele de sânge din apropiere?
Răspândirea la ganglionii limfatici din apropiere (N): S-a răspândit cancerul la ganglionii limfatici din apropiere? Dacă da, câți dintre ganglionii limfatici au cancer?
Răspândirea (metastazată) la locuri îndepărtate (M): Cancerul s-a răspândit la ganglionii limfatici îndepărtați sau la organe îndepărtate, cum ar fi ficatul, peritoneul (căptușeala cavității abdominale), plămânii sau oasele?
Sistemul descris mai jos este utilizat pentru a stadializa majoritatea cancerelor pancreatice, cu excepția tumorilor neuroendocrine pancreatice (NET), care au propriul sistem de stadializare.
Cifrele sau literele după T, N și M oferă mai multe detalii despre fiecare dintre acești factori. Cifrele mai mari înseamnă că cancerul este mai avansat. Odată ce categoriile T, N și M ale unei persoane au fost determinate, aceste informații sunt combinate
Stadiile cancerului pancreatic
- 0: Tis N0 M0: Cancerul este limitat la straturile superficial ale celulelor ductului pancreatic și nu a invadat țesuturile mai profunde. Nu s-a răspândit în afara pancreasului. Aceste tumori sunt uneori denumite carcinom in situ (Tis). Nu s-a răspândit la ganglionii limfatici din apropiere (N0) sau la locuri îndepărtate (M0).
- IA: T1N0M0: Cancerul este limitat la pancreas și nu are un diametru mai mare de 2 cm (T1). Nu s-a răspândit la ganglionii limfatici din apropiere (N0) sau la locuri îndepărtate (M0).
- IB: T2N0M0: Cancerul este limitat la pancreas și este mai mare de 2 cm dar nu mai mult de 4 cm în diametru (T2). Nu s-a răspândit la ganglionii limfatici din apropiere (N0) sau la locuri îndepărtate (M0).
- IIA: T3N0M0: Cancerul este limitat la pancreas și are un diametru mai mare de 4 cm) (T3). Nu s-a răspândit la ganglionii limfatici din apropiere (N0) sau la organe îndepărtate (M0).
- IIB: T1N1M0: Cancerul este limitat la pancreas și nu are o lungime mai mare de 2 cm (0,8 inci) (T1) ȘI s-a răspândit la cel mult 3 ganglioni limfatici din apropiere (N1). Nu s-a răspândit în locuri îndepărtate (M0)
SAU
T2N1M0: Cancerul este limitat la pancreas și este mai mare de 2 cm dar nu mai mult de 4 cm în diametru (T2) ȘI s-a răspândit la cel mult 3 ganglioni limfatici din apropiere (N1). nu se răspândesc în locuri îndepărtate (M0).
SAU
T3N1M0: Cancerul este limitat la pancreas și are o lungime mai mare de 4 cm (T3) ȘI s-a răspândit la cel mult 3 ganglioni limfatici din apropiere (N1). Nu sa răspândit în locuri îndepărtate (M0). - III: T1N2M0: Cancerul se limitează la pancreas și nu are un diametru mai mare de 2 cm (T1) ȘI s-a răspândit la 4 sau mai mulți ganglioni limfatici din apropiere (N2). Nu sa răspândit în locuri îndepărtate (M0).
SAU
T2N2M0: Cancerul este limitat la pancreas și este mai mare de 2 cm dar nu mai mult de 4 cm în diametru (T2) ȘI s-a răspândit la 4 sau mai mulți ganglioni limfatici din apropiere (N2). Nu sa răspândit în locuri îndepărtate (M0).
SAU
T3N2M0: Cancerul este limitat la pancreas și are o lungime mai mare de 4 cm (T3) ȘI s-a răspândit la 4 sau mai mulți ganglioni limfatici din apropiere (N2). Nu sa răspândit în locuri îndepărtate (M0).
SAU
T4 Orice N M0: Cancerul crește în afara pancreasului și în vasele de sânge majore din apropiere (T4). Cancerul se poate extinde sau nu la ganglionii limfatici din apropiere (Orice N). Nu sa răspândit în locuri îndepărtate (M0). - IV: Orice T Orice N M1: Cancerul s-a răspândit la locuri îndepărtate, cum ar fi ficatul, peritoneul (învelișul cavității abdominale), plămânii sau oasele (M1). Poate avea orice dimensiune (Orice T) și s-ar putea să se fi răspândit sau nu la ganglionii limfatici din apropiere (Orice N).
* Următoarele categorii suplimentare nu sunt enumerate mai sus:
TX: Tumora principală nu poate fi evaluată din cauza lipsei de informații.
T0: Nu există dovezi ale unei tumori primare.
NX: Ganglionii limfatici regionali nu pot fi evaluați din cauza lipsei de informații.
Alți factori de prognostic
Deși nu fac parte în mod oficial din sistemul TNM, alți factori sunt, de asemenea, importanți în determinarea prognosticului unui pacient.
Gradul de diferentiere a tumorii
Gradul de diferențiere descrie cât de mult seamănă cancerul cu un țesut normal la microscop.
- Gradul 1 (G1) cancerul arată mult ca țesutul normal al pancreasului.
- Gradul 3 (G3) cancerul arată foarte anormal.
- Gradul 2 (G2) se situează undeva la mijloc.
Cancerele de grad scăzut (G1, bine diferențiate) tind să crească și să se răspândească mai lent decât cancerele de grad înalt (G3, slab diferențiate). De cele mai multe ori, cancerele de pancreas de gradul 3 tind să aibă un prognostic prost în comparație cu cancerele de gradul 1 sau 2.
Amploarea rezecției
Pentru pacienții care au o intervenție chirurgicală, un alt factor important este extensia rezecției – dacă toată tumora este sau nu îndepărtată complet:
- R0: tot cancerul a fost îndepărtat. (Nu există semne vizibile microscopice care să sugereze că a mai rămas cancer după rezecție.)
- R1: Toată tumora vizibilă a fost îndepărtată, dar testele de laborator ale țesutului îndepărtat arată că unele zone mici de cancer au fost probabil lăsate în urmă.
- R2: O parte vizibilă a tumorii nu a putut fi îndepărtată.
Cancer pancreatic rezecabil versus nerezecabil
Sistemul de stadializare AJCC oferă un rezumat detaliat despre cât de departe s-a răspândit cancerul. Dar în scopuri de tratament, medicii folosesc un sistem de stadializare mai simplu, care împarte cancerele în grupuri în funcție de faptul dacă pot fi sau nu îndepărtate (rezectate) prin intervenție chirurgicală:
- Rezecabil
- Borderline rezecabil
- Nerezecabil (fie local avansat sau metastatic)
- Rezecabil
Dacă tumora este localizată este doar în pancreas (sau s-a răspândit chiar dincolo de acesta) și chirurgul crede că întreaga tumoră poate fi îndepărtată, stadiul se numește rezecabil. (În general, aceasta ar include majoritatea cancerelor în stadiul IA, IB și IIA din sistemul TNM.)
Este important de reținut că unele tipuri de cancer ar putea părea rezecabile pe baza testelor imagistice, dar odată ce operația este începută, ar putea deveni clar că nu poate fi îndepărtat tot cancerul. Dacă se întâmplă acest lucru, doar o parte din cancer poate fi îndepărtată pentru a confirma diagnosticul (dacă o biopsie nu a fost deja făcută), iar restul operației planificate va fi oprit pentru a ajuta la evitarea riscului de complicații majore.
Borderline rezecabil
Acest termen este folosit pentru a descrie unele tipuri de cancer care s-ar putea să fi ajuns doar la vasele de sânge din apropiere, dar despre care medicii consideră că ar putea fi în continuare îndepărtate complet prin intervenție chirurgicală.
Nerezecabil
Aceste tipuri de cancer nu pot fi îndepărtate în întregime prin intervenție chirurgicală.
Local avansat: dacă tumora nu s-a răspândit încă la organe îndepărtate, dar nu poate fi îndepărtat complet prin intervenție chirurgicală, stadiul se numește local avansat. Adesea, motivul pentru care cancerul nu poate fi îndepărtat este faptul că a crescut sau a înconjurat vasele de sânge majore din apropiere. (Acest lucru ar include unele cancere de stadiul III în sistemul TNM.) Intervenția chirurgicală pentru a îndepărtarea acestor tumori ar fi foarte puțin probabil să fie efectuată cu success și s-ar putea asocial cu complicații majore. S-ar putea face totuși un anumit tip de intervenție chirurgicală, dar ar fi o operație mai puțin extinsă, cu scopul de a preveni sau ameliora simptome sau probleme precum blocarea un canal biliar comun sau a tractul intestinal superior
Metastatic
Dacă tumora s-a răspândit la organe îndepărtate, stadiul se numește metastatic (stadiul IV). Aceste tipuri de cancer nu pot fi eliminate complet. O intervenție chirurgicală ar putea fi încă făcută, dar scopul ar fi prevenirea sau ameliorarea simptomelor, nu încercarea de a vindeca cancerul.
^ Markeri tumorali (CA 19-9)
Markerii tumorali sunt substanțe care pot fi găsite uneori în sânge atunci când o persoană are cancer. CA 19-9 este un marker tumoral care poate fi de ajutor în cancerul pancreatic. O scădere a nivelului CA 19-9 după intervenție chirurgicală (comparativ cu nivelul anterior intervenției chirurgicală) și nivelurile scăzute ale CA 19-9 după intervenția chirurgicală tind să prezică un prognostic mai bun.
Ce presupune tratamentul
Cine tratează cancerul pancreatic?
Echipa ta de tratare a cancerului ar putea include:
- Un chirurg oncolog: un medic specializat în tratarea cancerului prin intervenție chirurgicală
- Un radiooncolog: un medic specializat în tratarea cancerului cu radioterapie
- Un medic oncolog: un medic specializat în tratarea cancerului cu chimioterapie, imunoterapie și terapie țintită
- Un gastroenterolog: un medic specializat în diagnosticarea și tratarea bolilor sistemului digestiv.
În îngrijirea dumneavoastră pot fi implicați și mulți alți specialiști, inclusiv asistente medicale, psihologi, asistenți sociali, specialiști în reabilitare și alți profesioniști din domeniul sănătății.
Luarea deciziilor de tratament
Este important să discutați cu medicii dumneavoastră toate opțiunile de tratament, inclusiv obiectivele și posibilele efecte secundare, pentru a vă ajuta să luați decizia care se potrivește cel mai bine nevoilor dumneavoastră. Câteva lucruri importante de luat în considerare includ:
- Vârsta și durata de viață estimată
- Orice alte afecțiuni grave de sănătate pe care le aveți
- Stadiul (extinderea) cancerului dumneavoastră
- Dacă intervenția chirurgicală poate îndepărta (rezecta) cancerul
- Probabilitatea ca tratamentul să vindece cancerul (sau să ajute în alt mod)
- Sentimentele dumneavoastră cu privire la posibilele efecte secundare ale tratamentului
S-ar putea să simțiți că trebuie să luați o decizie rapid, dar este important să vă acorzi timp pentru a absorbi informațiile pe care tocmai le-ați învățat. Puneți întrebări dacă există cevace nu ați înțeles.
Tratarea cancerului pancreatic
Aceste informații sunt despre tratarea cancerului pancreatic exocrin, cel mai frecvent tip de cancer pancreatic.
De cele mai multe ori, cancerul pancreatic este tratat în funcție de stadiul său – cât de departe s-a răspândit în organism. Dar alți factori, cum ar fi starea generală de sănătate, pot influența opțiunile de tratament. Discutați cu medicul dumneavoastră dacă aveți întrebări despre planul de tratament pe care îl recomandă.
Poate fi dificil să stabilim cu exactitate stadiul cancerului pancreatic folosind teste imagistice. Medicii fac tot posibilul pentru a afla înainte de tratament dacă există șanse mari ca tumora să fie rezecabilă – adică dacă poate fi îndepărtată complet. Dar uneori cancerele se dovedesc a fi mai răspândite decât se credea inițial.
Tratarea cancerului rezecabil
Chirurgii consideră de obicei cancerul pancreatic ca fiind rezecabil dacă pare că se află încă doar în pancreas sau nu se extinde cu mult dincolo de pancreas și nu a crescut în vasele de sânge mari din apropiere. O persoană trebuie, de asemenea, să fie suficient de sănătoasă pentru a rezista la intervenții chirurgicale de îndepărtare a cancerului, – o operație majoră cu riscuri crescute.
Dacă testele imagistice arată o șansă rezonabilă de a elimina complet cancerul, intervenția chirurgicală este tratamentul preferat, dacă este posibil, deoarece oferă singura șansă reală de vindecare. În funcție de locul în care a început cancerul, de obicei este utilizată fie o procedură Whipple (pancreaticoduodenectomie) fie o pancreatectomie distală.
Uneori, chiar și atunci când se crede că un cancer poate fi rezecat, în timpul intervenției chirurgicale devine clar că nu poate fi îndepărtat în totalitate. Dacă se întâmplă acest lucru, continuarea operației poate face mai mult rău decât bine. Operația poate fi oprită sau chirurgul poate continua cu o operație mai mică, cu scopul de a ameliora sau de a preveni probleme precum blocarea căilor biliare sau a tractului digestive superior.
Tratament adjuvant (tratament după intervenție chirurgicală)
Chiar și atunci când chirurgul crede că tot cancerul a fost îndepărtat, cancerul ar putea reveni. Administrarea de chimioterapie, fie singură, fie împreună cu radioterapie (chimioiradiere), după o intervenție chirurgicală (cunoscută sub numele de tratament adjuvant) ajuta unii pacienți să trăiască mai mult.
Tratament neoadjuvant (tratament înainte de intervenția chirurgicală)
Uneori, dacă se crede că tumora poate fi rezecabilă, dar este foarte mare, are mulți ganglioni limfatici mari în apropiere sau provoacă dureri semnificative, chimioterapia sau chimioradierea pot fi administrate înainte de intervenția chirurgicală pentru a micșora tumora (cunoscut sub numele de tratament neoadjuvant). Acest lucru poate facilita eliminarea întregului cancer în momentul intervenției chirurgicale. Chimioterapia suplimentară poate fi totuși recomandată după operație.
Tratarea cancerului borderline rezecabil
O parte din cancer a ajuns în vasele de sânge din apropiere, dar nu a crescut profund în interiorul lor sau le-a înconjurat. Aceste tipuri de cancer ar putea fi în continuare îndepărtate prin intervenție chirurgicală, dar șansele de a elimina tot cancerul sunt mai mici, așa că sunt considerate rezecabile la limită.
Aceste tipuri de cancer sunt adesea tratate mai întâi cu chimioterapie neoadjuvantă (uneori împreună cu radioterapie) pentru a se încerca micșorarea tumorii și ulterior o îndepârtare mai ușoară Apoi se fac teste imagistice (și uneori laparoscopie) pentru a se asigura că tumora nu a crescut prea mult pentru a fi îndepărtat. Atât timp cât nu a făcut-o, se face apoi o intervenție chirurgicală pentru a o îndepărta. Acest lucru ar putea fi urmat de mai multă chimioterapie.
O altă opțiune ar putea fi să aveți mai întâi o intervenție chirurgicală, urmată de chimioterapie adjuvantă (și, eventual, radiații). Dacă, în timpul intervenției chirurgicale, devine clar că nu tot cancerul poate fi îndepărtat, continuarea operației ar putea face mai mult rău decât bine. Operația poate fi oprită sau chirurgul poate continua cu o operație mai mică, cu scopul de a ameliora sau de a preveni probleme precum blocarea căilor biliare.
Tratarea cancerului local avansat (nerezecabil).
Cancerele avansate local au crescut prea mult în vasele de sânge din apropiere sau în alte țesuturi pentru a fi îndepărtate complet prin intervenție chirurgicală, dar nu s-au răspândit la ficat sau la organele și țesuturile îndepărtate. Intervenția chirurgicală pentru a încerca să îndepărteze aceste tipuri de cancer nu ajută oamenii să trăiască mai mult. Prin urmare, dacă se face o intervenție chirurgicală, este pentru a ameliora blocarea căilor biliare sau pentru a ocoli un intestin blocat cauzat de cancerul care presează asupra altor organe.
Chimioterapia, uneori urmată de chimioradiere, este opțiunea standard de tratament pentru cancerele local avansate. Acest lucru poate ajuta unii oameni să trăiască mai mult, chiar dacă cancerul nu se micșorează. Administrarea de chimioterapie și radioterapie împreună poate funcționa mai bine pentru a micșora cancerul, dar această combinație are mai multe efecte secundare și poate fi mai dificilă pentru pacienți decât oricare dintre tratamente în monoterapie. Uneori, terapia țintită poate fi adăugată chimioterapiei înainte de administrarea chimioradierii.
Alteori, imunoterapia administrată singură poate fi, de asemenea, o opțiune.
Operația poate fi efectuată după chimioterapie sau chimioradiere, dacă imagistica examenul imagistic arată că tumora a devenit mai mică și poate fi îndepărtată complet prin intervenție chirurgicală.
Tratarea cancerului metastatic (răspândit)
Cancerele pancreatice adesea se răspândesc mai întâi în abdomen și în ficat. Ele se pot răspândi și în plămâni, oase, creier și alte organe.
Aceste tipuri de cancer s-au răspândit prea mult pentru a fi îndepărtate prin intervenție chirurgicală.
Chimioterapia este de obicei principalul tratament pentru aceste tipuri de cancer. Uneori poate micșora sau încetini creșterea acestor tipuri de cancer pentru un timp și ar putea ajuta oamenii să trăiască mai mult, dar nu este de așteptat să vindece cancerul.
Gemcitabina este unul dintre medicamentele utilizate cel mai des. Poate fi utilizat singură (în special pentru persoanele cu sănătate precară) sau poate fi combinată cu alte medicamente precum paclitaxelul legat de albumină (Abraxane), capecitabina (Xeloda) sau medicamentul țintit erlotinib ( Tarceva ).
O altă opțiune, în special pentru persoanele care sunt altfel sănătoase, este o combinație de medicamente chimioterapice numită FOLFIRINOX. Acesta include 4 medicamente: 5-fluoro-uracil (5-FU), leucovorină, irinotecan ( Camptosar ) și oxaliplatin ( Eloxatin ). Acest tratament ar putea ajuta oamenii să trăiască mai mult decât dar poate avea și efecte secundare mai severe.
În anumite cazuri, imunoterapia sau terapia țintită pot fi opțiuni pentru persoanele ale căror celule canceroase au anumite modificări genetice pentru care eistă molecule țintite.
Alte tratamente pot fi, de asemenea, utilizate pentru a ajuta la prevenirea sau ameliorarea simptomelor acestor tipuri de cancer. De exemplu, radioterapia sau un anumit tip de blocaj nervos pot fi utilizate pentru a ajuta la ameliorarea durerii cauzate de cancer sau un stent poate fi plasat în timpul unei endoscopii pentru a ajuta la menținerea canalului biliar deschis.
Ce se întâmplă pe parcursul tratamentului
Dacă tumora continuă să crească în timpul tratamentului (progresează) sau reapare, opțiunile de tratament vor depinde de:
- Unde și cât de mult s-a răspândit cancerul
- Ce tratamente ai avut deja
- Sănătatea ta și dorința de a continua tratamentul
Este important să înțelegeți scopul oricărui tratament suplimentar, precum și probabilitatea beneficiilor și riscurilor.
Când cancerul pancreatic reapare, cel mai adesea apare mai întâi în ficat, dar se poate răspândi și la plămâni, oase sau alte organe. Acesta este de obicei tratat cu chimioterapie dacă sunteți suficient de sănătos pentru a o primi. Dacă ați mai făcut chimioterapie și s-au obținut rezultate, același tip de chimioterapie ar putea fi util din nou. În caz contrar, pot fi încercate diferite medicamente chimioterapice, uneori împreună cu terapie țintită. Imunoterapia poate fi de asemenea utilă în unele cazuri de cancer pancreatic recurent. Alte tratamente, cum ar fi radioterapia sau plasarea unui stent biliar, pot fi utilizate pentru a ajuta la prevenirea sau ameliorarea simptomelor cancerului.
Dacă acesta progresează în timp ce faci chimioterapie, ar putea fi încercat un alt tip de chimioterapie dacă ești suficient de sănătos.
La un moment dat, ar putea deveni clar că tratamentele standard nu mai controlează cancerul. Dacă doriți să continuați să primiți tratament, s-ar putea să vă gândiți să participați la un studiu clinic al unui tratament mai nou pentru cancerul pancreatic.
Tratarea cancerului de ampula lui Vater
Ampula lui Vater este zona în care canalul pancreatic și canalul biliar comun se varsă în duoden (prima parte a intestinului subțire). Cancerul în acest loc (cunoscut sub numele de cancer ampular) poate începe în ductul pancreatic, duoden sau canalul biliar comun. La mulți pacienți, cancerul ampular nu poate fi diferențiat de cancerul pancreatic până când nu a fost efectuată o intervenție chirurgicală.
Aceste tipuri de cancer cauzează adesea simptome precoce, cum ar fi icterul, așa că sunt adesea găsite în stadia rezecabile. Chirurgia cu procedura Whipple are adesea succes în tratarea acestor cancere în stadiu incipient . Chimioradioterapia adjuvantă este adesea recomandată după intervenția chirurgicală.
Dacă timpul vă permite, este adesea o idee bună să căutați o a doua opinie. O a doua opinie vă poate oferi mai multe informații și vă poate ajuta să vă simțiți mai încrezători în planul de tratament pe care îl alegeți.
Tratamente chirurgicale : depind de localizarea și extinderea tumorii.
Cancerul pancreatic este un diagnostic serios – adesea detectat într-un stadiu avansat și care se răspândește rapid. Căutați centre de tratament cu volum mare. Intervențiile chirurgicale complexe, cum ar fi rezecția pancreatică, sunt cel mai bine efectuate de cei cu experiență vastă. Consultați-vă cu chirurgi familiarizați cu cele mai noi tehnici. Operațiile laparoscopice la pancreas sunt foarte tehnice și și se efectuează cu success de chirurgi instruiți în acest sens.
Pentru cancerul pancreatic pot fi utilizate:două tipuri principale de intervenție chirurgicală
- Chirurgia potențial curativă este utilizată atunci când rezultatele examenelor și testelor sugerează că este posibilă îndepărtarea (rezectarea) întregului cancer.
- Chirurgia paliativă poate fi efectuată dacă testele arată că tumora este prea răspândită pentru a fi îndepărtată complet. Această intervenție chirurgicală se face pentru a ameliora simptomele sau pentru a preveni anumite complicații, cum ar fi un canal biliar sau un intestin blocat, dar scopul nu este de a vindeca tumora.
* Stadializare laparoscopică: pentru a determina ce tip de intervenție chirurgicală ar putea fi cel mai bun, este important să cunoaștem stadiul (extinderea) cancerului. Care poate fi dificil de stabiliți cu exactitate doar folosind teste imagistice. Uneori, laparoscopia se face mai întâi pentru a ajuta la determinarea extinderii cancerului.
Chirurgie potențial curativă
Studiile au arătat că îndepărtarea doar unei părți dintr-un cancerul pancreatic nu ajută pacienții să trăiască mai mult, așa că o intervenție chirurgicală potențial curativă se face numai dacă chirurgul crede că tot cancerul poate fi îndepărtat.
Aceasta este o intervenție chirurgicală foarte complexă și poate fi foarte dificilă pentru pacienți. Poate provoca complicații și poate dura săptămâni sau luni pentru a se recupera complet. Dacă vă gândiți să faceți acest tip de intervenție chirurgicală, este important să cântăriți cu atenție potențialele beneficii și riscuri.
Mai puțin de 1 din 5 cancere de pancreas sunt descoperite în stadia rezecabile.
Chirurgia oferă singura șansă reală de vindecare. Uneori însă, chiar dacă este îndepărtată complet tumora în timpul oeprației, unele celule canceroase s-au răspândit deja în alte părți ale corpului. Aceste celule pot crește în noi tumori în timp, care pot fi greu de tratat.
Procedura Whipple (pancreaticoduodenectomie)
Aceasta este cea mai frecventă operație de îndepărtare a unui cancer la nivelul capului pancreasului.
In timpul acestei operatii, chirurgul indeparteaza capul pancreasului si uneori si corpul pancreasului. Structurile din apropiere, cum ar fi o parte a intestinului subțire, o parte a căii biliare, vezica biliară, ganglionii limfatici din apropierea pancreasului și, uneori, o parte a stomacului sunt, de asemenea, îndepărtate. Canalul biliar rămas și pancreasul sunt apoi atașate de intestinul subțire, astfel încât bila și enzimele digestive să poată intra în continuare în intestinul subțire. Piesele de capăt ale intestinului subțire (sau stomacul și intestinul subțire) sunt apoi reatașate, astfel încât alimentele să poată trece prin tractul digestiv .
Cel mai adesea, această operație se face printr-o incizie mare (tăiată) pe mijlocul abdomenului. Unii medici de la marile centre de cancer efectuează și operația laparoscopică.
Pentru a avea cel mai bun rezultat, este important să fii tratat de un chirurg care face multe astefel de operații – cel puțin 15 – 20 de proceduri Whipple pe an.
Totuși, chiar și în cele mai bune circumstanțe, mulți pacienți au complicații de la operație. Acestea pot include:
- Fistule – Scurgeri din diferitele conexiuni dintre organe pe care chirurgul trebuie să le trateze
- Infecții
- Sângerare
- Probleme cu golirea stomacului după masă
- Dificultăți la digerarea unor alimente (care ar putea necesita luarea unor pastile pentru a ajuta la digestia)
- Pierdere în greutate
- Tulburări de transit intestinal
- Diabet
Pancreatectomie distală
În această operație, chirurgul îndepărtează doar coada pancreasului sau coada și o porțiune din corpul pancreasului. Splina este de obicei îndepărtată, de asemenea. Splina ajută organismul să lupte împotriva infecțiilor, așa că dacă este îndepărtată , veți avea un risc crescut de infecție cu anumite bacterii. Pentru a ajuta în acest sens, medicii recomandă pacienților să primească anumite vaccinuri înainte de această intervenție chirurgicală.
Această intervenție chirurgicală este utilizată pentru a trata cancerele găsite în coada și corpul pancreasului. Din păcate, multe dintre aceste tumori s-au răspândit, de obicei, deja în momentul în care sunt găsite și intervenția chirurgicală nu este întotdeauna o opțiune.
Pancreatectomie totală
Această operație îndepărtează întregul pancreas, precum și vezica biliară, o parte a stomacului și a intestinului subțire și splina. Această intervenție chirurgicală ar putea fi o opțiune dacă tumora s-a răspândit în pancreas, dar poate fi totuși îndepărtată. Dar acest tip de intervenție chirurgicală este folosită mai rar decât celelalte operații deoarece nu pare să existe un avantaj major în îndepărtarea întregului pancreas și poate avea efecte secundare majore.
Este posibil să trăiești fără pancreas. Dar atunci când întregul pancreas este îndepărtat, oamenii rămân fără celulele care produc insulină și alți hormoni care ajută la menținerea nivelului zahărului din sânge. Acești oameni dezvoltă diabet, care poate fi greu de gestionat, și sunt total dependenți de injecțiile cu insulină. Persoanele care au suferit această intervenție chirurgicală trebuie să primească și pastile cu enzime pancreatice pentru a le ajuta să digere anumite alimente.
Înainte de a face această operație, medicul dumneavoastră vă va recomanda să vă faceți anumite vaccinuri deoarece splina va fi îndepărtată.
Chirurgie paliativă
Dacă tumora s-a răspândit prea mult pentru a fi îndepărtată complet, orice intervenție chirurgicală luată în considerare ar fi paliativă (destinată ameliorării simptomelor). Deoarece cancerul pancreatic se poate răspândi rapid, majoritatea medicilor nu recomandă intervenții chirurgicale majore în acest stadiu, în special pentru persoanele care au o sănătate precară.
Cancerele care cresc în capul pancreasului pot bloca ductul biliar comun pe măsură ce trece prin această parte a pancreasului. Substanțele chimice biliare se vor acumula și în organism, ceea ce poate provoca icter, greață, vărsături și alte probleme. Există două opțiuni principale pentru a ameliora blocarea căilor biliare în această situație:
Amplasarea unui stent
Cea mai comună abordare pentru deblocarea, dezobstrucția unui canal biliar blocat nu implică o intervenție chirurgicală. În schimb, un stent (tub mic, de obicei din metal) este pus în interiorul ducteleui pentru a-l menține deschis. Acest lucru se face de obicei printr-un endoscop (un tub lung, flexibil). Adesea, aceasta face parte dintr-o colangiopancreatografie retrogradă endoscopică (ERCP). Medicul trece endoscopul în gât și până în intestinul subțire. Prin endoscop, medicul poate pune apoi stentul în canalul biliar. Stentul poate fi, de asemenea, plasat prin piele în timpul unei colangiografii transhepatice percutanate (PTC).
Stentul ajută la menținerea canalului biliar deschis chiar dacă tumora din jur apasă pe el. Dar după câteva luni, stentul se poate înfunda și poate fi necesar să fie curățat sau înlocuit. Stenturile mai mari pot fi, de asemenea, folosite pentru a menține deschise părți ale intestinului subțire dacă sunt în pericol de a fi blocate de cancer.
Un stent de canal biliar poate fi, de asemenea, pus pentru a ajuta la ameliorarea icterului înainte de efectuarea unei intervenții chirurgicale curative (care ar urma de obicei câteva săptămâni mai târziu). Acest lucru poate ajuta la reducerea riscului de complicații în urma intervențiilor chirurgicale.
Chirurgie de bypass
La persoanele care sunt suficient de sănătoase, o altă opțiune pentru dezobstructia unui canal biliar blocat este intervenția chirurgicală pentru a redirecționa fluxul de bilă din canalul biliar comun direct în intestinul subțire, ocolind pancreasul. Acest lucru necesită de obicei o incizie mare (tăietură) în abdomen și poate dura săptămâni pentru a vă recupera.
A avea un stent este adesea mai ușor, iar recuperarea este mult mai scurtă, motiv pentru care acest lucru se face mai des decât operația de bypass. Dar intervenția chirurgicală poate avea câteva avantaje, cum ar fi: poate oferi o dezobsructie de durată mai lungă decât un cea asigurata de un stentș poate fi o opțiune dacă un stent nu poate fi plasat dintr-un motiv oarecare.
În timpul intervenției chirurgicale, chirurgul poate să taie o parte din nervii din jurul pancreasului sau să le injecteze alcool. Deoarece cancerul pancreatic provoacă adesea durere dacă ajunge la acești nervi, această procedură poate reduce sau elimina durerea cauzată de cancer.
Uneori, capătul stomacului este deconectat de la duoden (prima parte a intestinului subțire) și atașat mai departe în intestinul subțire. Acest lucru este cunoscut sub numele de bypass gastric. Acest lucru se face deoarece, în timp, cancerul poate crește suficient de mare pentru a bloca duodenul, care poate provoca durere și vărsături și necesită adesea o intervenție chirurgicală urgentă. Ocolirea duodenului înainte de a se întâmpla acest lucru poate ajuta uneori să evitați blocajul.
Operația de bypass poate fi totuși o operație majoră, așa că este important să fiți eneficia de sănătos pentru a o tolera și să discutați cu enefic dumneavoastră despre posibilele eneficia și riscuri înainte de a vă opera.
Operațiile pentru cancerul pancreatic sunt complexe și provocatoare. Noile tehnici reduc inciziile și riscurile pentru chirurgia cancerului pancreatic. Atunci când operația este o opțiune, noile tehnici laparoscopice pot oferi mai puține riscuri, incizii reduse și rezultate îmbunătățite pentru pacienți
Convențional: Chirurgie deschisă
- Necesită deschiderea cavității abdominale
- Pancreasul este greu de accesat
- Inciziile tipice sunt de 20-40 cm
Minim invaziv: Chirurgie laparoscopică și robotică
- Instrumente chirurgicale de precizie miniaturale introduse prin incizii punctiforme
- O singură incizie scurtă folosită pentru îndepărtarea țesutului
- Inciziile tipice sunt de 1-5 cm
- Beneficiile potențiale ale chirurgiei minim invazive pentru cancerul pancreatic.
Tehnicile de stadializare laparoscopică îmbunătățesc selecția pacienților care vor beneficia de intervenție chirurgicală.
Permit medicilor să caute răspândirea cancerului prin mici incizii în abdomen.
Foarte precisă în stadializarea pacienților la diagnostic.
Ajutați să evitați intervențiile chirurgicale inutile.
Ajută la dirijarea tratamentelor nechirurgicale adecvate.
Îndepărtarea chirurgicală laparoscopică a cancerului rivalizează cu abordările chirurgicale deschise .
Echipamentele și tehnicile de precizie permit efectuarea laparoscopică a unei intervenții chirurgicale pancreatice complexe.
Unii pacienți sunt candidați pentru abordarea laparoscopică, inclusiv cei cu cancer avansat sau „inoperabil” pentru procedure paliative.
Potențialul de recuperare mai rapidă poate permite începerea altor tratamente mai devreme decât după o intervenție chirurgicală convențională.
Operațiile laparoscopice pot îmbunătăți experiența pacientului și pot reduce complicațiile.
Mai puțină pierdere de sânge
Durată mai scurtă de spitalizare
Mai puține complicații la locul de incizie incizie
Recuperare mai rapidă
Tratamente de ablație sau embolizare pentru cancerul pancreatic
Tratamentele de ablație și embolizare sunt moduri diferite de a distruge tumorile, mai degrabă decât de a le îndepărta prin intervenție chirurgicală. Sunt folosite mult mai rar pentru cancerele pancreatice, dar uneori pot fi folosite pentru a ajuta la tratarea cancerului pancreatic care s-a răspândit la alte organe, în special la ficat.
Este foarte puțin probabil ca aceste tratamente să vindece singure cancerele. Este mai probabil să fie utilizate pentru a ajuta la prevenirea sau ameliorarea simptomelor, atunci când există doar câteva zone de răspândire și sunt adesea utilizate împreună cu alte tipuri de tratament.
Tratamente ablative
Ablația se referă la tratamente care distrug tumorile, de obicei cu energie termică – temperature crescute sau foarte scăzute Ele sunt, în general, cele mai bune pentru tumorile cu o lungime de cel mult 2 cm. Există diferite tipuri de tratamente ablative:
Ablația cu radiofrecvență (RFA) utilizează unde radio de înaltă energie. O sondă subțire, asemănătoare unui ac, este introdusă prin piele și în tumora. Amplasarea sondei este ghidată de ecografii sau tomografii. Vârful sondei eliberează un curent electric de înaltă frecvență care încălzește tumora și distruge celulele canceroase.
Termoterapia cu microunde este similară cu RFA, cu excepția faptului că folosesc microunde pentru a încălzi și a distruge celulele canceroase.
Ablația cu etanol (alcool) (cunoscută și ca injecție percutanată cu etanol) ucide celulele canceroase prin injectarea de alcool concentrat direct în tumoră. Acest lucru se face de obicei prin piele folosind un ac ghidat prin ecografie sau tomografie.
Criochirurgia (cunoscută și sub denumirea de crioterapie sau crioablație) distruge o tumora prin înghețarea acesteia cu o sondă metalică subțire. Sonda este ghidată prin piele și în tumoră, ecografic. Apoi gaze foarte reci sunt trecute prin sonda pentru a îngheța tumora, ucigând celulele canceroase. Această metodă poate fi folosită pentru a trata tumori mai mari decât celelalte tehnici de ablație, dar uneori necesită anestezie generală
Efectele secundare ale tratamentelor de ablație
Reacțiile adverse posibile după terapia de ablație includ dureri abdominale, infecții și sângerări interne. Complicațiile grave sunt mai puțin frecvente, dar sunt posibile.
Embolizare
În timpul embolizării, substanțele sunt injectate într-o arteră pentru a se încerca blocarea fluxului de sânge către celulele canceroase, provocându-le moartea. Aceasta poate fi utilizată pentru tumori mai mari (de până la aproximativ 5 cm diametru) din ficat.
Există 3 tipuri principale de embolizare:
- Embolizarea arterială (cunoscută și sub denumirea de embolizare trans-arterială sau TAE) implică introducerea unui cateter (un tub subțire, flexibil) într-o arteră printr-o tăietură mică în interiorul coapsei care este introdus până în artera hepatică ce hrănește tumora. Fluxul sanguin este blocat (sau redus) prin injectarea de materiale care blochează artera respectivă. Majoritatea celulelor hepatice sănătoase nu vor fi afectate, deoarece își iau alimentarea cu sânge de la un alt vas de sânge, vena portă.
- Chemoembolizarea (cunoscută și ca chemoembolizare trans-arterială sau TACE) combină embolizarea cu chimioterapia. Cel mai adesea, acest lucru se face prin utilizarea de ”mărgele” minuscule care conțin și după injectare eliberează chimioterapic în timpul embolizării. TACE se poate face și prin administrarea de chimioterapie prin cateter direct în arteră, apoi blocarea arterei.
- Radioembolizarea combină embolizarea cu radioterapia. Acest lucru se realizează prin injectarea de microsfere radioactive (numite microsfere) în artera hepatică. Mărgelele se încadrează în vasele de sânge din apropierea tumorii, unde emit cantități mici de radiații la locul tumorii. Deoarece radiația parcurge o distanță foarte scurtă, efectele sale sunt limitate în principal la tumoră.
Efectele secundare ale embolizării
Reacțiile adverse posibile după embolizare includ dureri abdominale, febră, greață, infecție și cheaguri de sânge în vasele de sânge din apropiere. Complicațiile grave nu sunt frecvente, dar se pot întâmpla.
Radioterapia pentru cancerul pancreatic
Radioterapia folosește raze X de înaltă energie (sau particule) pentru a ucide celulele canceroase. Poate fi de ajutor în tratarea unor cancere pancreatice.
Când ar putea fi utilizată radioterapia?
Radiațiile pot fi administrate după o intervenție chirurgicală (cunoscută sub numele de tratament adjuvant) pentru a încerca să scadă șansele de revenire a cancerului. Radiația este de obicei administrată împreună cu chimioterapie procedură cunoscută împreună numele de chimioradioterapie.
Pentru tumorile rezecabile limită, radiațiile pot fi administrate împreună cu chimioterapia înainte de intervenție chirurgicală (tratament neoadjuvant) pentru a se încerca micșorarea tumorii și a o face mai ușor de îndepărtat complet.
Radioterapia combinată cu chimioterapia poate fi utilizată ca parte a tratamentului principal la persoanele ale căror cancere au crescut dincolo de pancreas și nu pot fi îndepărtate prin intervenție chirurgicală (cancere local avansate/nerezecabile).
Radiațiile sunt uneori folosite pentru a ajuta la ameliorarea simptomelor (cum ar fi durerea) la persoanele cu cancer avansat sau la persoanele care nu sunt suficient de sănătoase pentru alte tratamente, cum ar fi intervenția chirurgicală.
Cum se administrează radioterapia?
Tipul de radiații cel mai des folosit pentru a trata cancerul pancreatic (cunoscut sub numele de radioterapie cu fascicul extern) concentrează radiațiile dintr-o sursă din afara corpului asupra cancerului.
Radioterapia seamănă cu o radiografie, dar doza de radiații este mai mare. Procedura în sine este nedureroasă. Fiecare tratament durează doar câteva minute, deși timpul de configurare – pentru a vă pune în locul pentru tratament – durează de obicei mai mult. Cel mai adesea, tratamentele cu radiații se fac 5 zile pe săptămână timp de câteva săptămâni.
Reacții adverse posibile
Unele dintre cele mai frecvente efecte secundare ale radioterapiei includ:
- Modificări ale pielii în zonele care primesc radiații, variind de la roșeață la vezicule și descuamare
- Greață și vărsături
- Diaree
- Oboseală
- Pierderea poftei de mâncare
- Pierdere în greutate
- Radiațiile pot, de asemenea, să scadă numărul deelule dinc sânge, ceea ce poate crește riscul de infecție gravă.
De obicei , aceste efecte dispar în câteva săptămâni după terminarea tratamentului.
Chimioterapia pentru cancerul pancreatic
Chimioterapia este un tratament medicamentos care utilizează substanțe chimice puternice pentru a ucide celulele cu creștere rapidă din corpul dumneavoastră. Chimioterapia este folosită cel mai adesea pentru a trata cancerul, deoarece celulele canceroase cresc și se înmulțesc mult mai repede decât majoritatea celulelor din organism. Sunt disponibile multe medicamente diferite pentru chimioterapie. Chimioterapia poate fi injectată într-o venă sau administrată pe cale orală. Aceste medicamente intră în fluxul sanguin și ajung în aproape toate zonele corpului, făcând acest tratament potențial util pentru cancere, indiferent dacă s-au răspândit sau nu.
Când ar putea fi utilizată chimioterapia?
Chimioterapia face adesea parte din tratamentul cancerului pancreatic și poate fi utilizată în orice stadiu:
Înainte de intervenție chirurgicală (chimioterapia neoadjuvantă): Chimioterapia poate fi administrată înainte de intervenție chirurgicală (uneori împreună cu iradierea) pentru a se încerca micșorarea tumorii, astfel încât să poată fi îndepărtată prin intervenție chirurgicală. Din ce in cem ai desm chimioterapia neoadjuvantă este recomandată chiar și în stadia mai precoce ale bolii pentru a crește șansa unei rezecții complete și a preveni reaăariția cancerului.
Chimioterapia adjuvantă: chimioterapie utilizată după intervenția chirurgicală (uneori împreună cu iradierea, radioterapia) pentru a se încerca să distrugerea tuturor celulelor canceroase care au rămas în urmă sau s-au răspândit, dar care nu pot fi văzute, chiar și la testele imagistice. Dacă aceste celule ar fi lăsate să crească, ar putea forma noi tumori în alte locuri ale corpului. Acest tip de tratament ar putea reduce șansele ca tumora să recidiveze
Chimioterapia paliativă: poate fi utilizată atunci când cancerul este avansat și nu poate fi îndepărtat complet prin intervenție chirurgicală sau dacă intervenția chirurgicală nu este o opțiune sau dacă tumora s-a răspândit la alte organe.
Când chimioterapia este administrată împreună cu radioterapia, aceasta este cunoscută sub numele de chimioiradiere. Ajută radiațiile să funcționeze mai bine, dar poate avea și mai multe efecte secundare.
Ce medicamente chimioterapice sunt folosite pentru cancerul pancreatic?
În cele mai multe cazuri (în special ca tratament adjuvant sau neoadjuvant), chimiochimia este cea mai eficientă atunci când sunt utilizate combinații de medicamente. Pentru persoanele care sunt suficient de sănătoase, 2 sau mai multe medicamente sunt de obicei administrate împreună (cel mai frecvent – Gemcitabina +Paclitaxel sau FOLFIRINOX – 5-fluoro uracil, acid folinic, irinotecan, oxaliplatina). Pentru persoanele care nu sunt suficient de sănătoase pentru tratamente combinate, poate fi utilizat un singur medicament (de obicei gemcitabină, 5-fluoro-uracil sau capecitabină).
Cum se administrează chimioterapia?
Chimioterapiile pentru cancerul pancreatic pot fi administrate în venă (IV) sau pe cale orală sub formă de pastilă. Perfuzia poate fi făcută într-un cabinet medical, clinică de chimioterapie sau într-un spital.
Adesea, este necesar un system de administrare IV puțin mai mare și mai robust a adminsitra chimio dintre care enumeram – cateterele venoase centrale (CVC), dispozitive de acces venos central (CVAD) sau linii centrale. Sunt folosite pentru a introduce medicamente, produse din sânge, nutrienți sau lichide direct în sânge. De asemenea, pot fi folosite pentru a extrage sânge pentru diferite analize.
Chimioterapia se efectuează în cicluri, fiecare perioadă de tratament este urmată de o perioadă de odihnă pentru a vă oferi timp să vă recuperați. Ciclurile durează cel mai adesea 2 sau 3 săptămâni. Programul variază în funcție de medicamentele utilizate.
Chimioterapie adjuvantă și neoadjuvantă este adesea administrată pentru un total de 3 până la 6 luni, în funcție de medicamentele utilizate. Durata tratamentului pentru cancerul pancreatic avansat depinde de cât de bine funcționează e ce efecte secundare apar.
Terapie țintită pentru cancerul pancreatic
Pe măsură ce cercetătorii au aflat mai multe despre schimbările moleculare din celulele canceroase pancreatice, au dezvoltat medicamente mai noi pentru a viza în mod specific aceste schimbări. Aceste medicamente țintite funcționează diferit de medicamentele chimioterapice standard. Uneori funcționează atunci când medicamentele chimioterapice standard nu funcționează și au adesea efecte secundare diferite.
Inhibitor EGFR (al receptorului de factor de creștere epitelială)
Erlotinib ( Tarceva ) este un medicament care vizează o proteină de pe celulele canceroase numită EGFR, care în mod normal ajută celulele să se dezvolte. La persoanele cu cancer pancreatic avansat, acest medicament poate fi administrat împreună cu gemcitabină.
Acest medicament se ia sub formă de pastilă, o dată pe zi.
Efectele secundare frecvente ale erlotinibului includ o erupție cutanată asemănătoare acneei pe față și gât, diaree, pierderea poftei de mâncare și senzație de oboseală. Reacțiile adverse mai puțin frecvente, dar mai grave, pot include afectarea gravă a plămânilor, ficatului sau rinichilor; găuri (perforații) care se formează în stomac sau intestine; afecțiuni grave ale pielii; și probleme de sângerare sau coagulare a sângelui.
Inhibitor PARP
Într-un număr mic de cancere pancreatice, celulele au modificări la una dintre genele BRCA (BRCA1 sau BRCA2). Modificările uneia dintre aceste gene pot duce uneori la cancer.
Olaparib (Lynparza) este un tip de medicament cunoscut sub numele de inhibitor PARP. Enzimele PARP sunt în mod normal implicate într-o cale care ajută la repararea ADN-ului deteriorat din interiorul celulelor. Genele BRCA sunt în mod normal implicate într-o cale diferită de reparare a ADN-ului, iar mutațiile uneia dintre aceste gene pot bloca această cale. Prin blocarea căii PARP, de asemenea, acest medicament îngreunează foarte mult celulele tumorale cu o genă BRCA mutantă să repare ADN-ul deteriorat, ceea ce duce adesea la moartea lor.
Olaparib poate fi utilizat pentru a trata cancerul pancreatic avansat la persoanele cu o mutație a genei
S-a demonstrat că acest medicament ajută la micșorarea sau încetinirea creșterii unor cancere pancreatice avansate, deși până acum nu este clar dacă poate ajuta pacienții să trăiască mai mult.
Acest medicament este luat pe cale orală sub formă de pastile, de obicei de două ori pe zi.
Efectele secundare ale acestui medicament pot include greață, vărsături, diaree sau constipație, oboseală, senzație de amețeală, pierderea poftei de mâncare, modificări ale gustului, număr scăzut de globule roșii (anemie), număr scăzut de globule albe (cu un risc crescut de infecție), dureri de burtă și dureri musculare și articulare. Reacțiile adverse mai puțin frecvente, dar mai grave pot include inflamația plămânilor și dezvoltarea anumitor tipuri de cancer de sânge, cum ar fi sindromul mielodisplazic (MDS) sau leucemia mieloidă acută (AML).
Inhibitori NTRK
Un număr mic de cancere pancreatice au modificări la una dintre genele NTRK. Aceste modificări ale genelor pot duce uneori la creșterea anormală a celulelor și cancer.
Larotrectinib ( Vitrakvi ) și entrectinib ( Rozlytrek ) vizează proteinele produse de genele NTRK. Aceste medicamente pot fi utilizate la persoanele cu cancer pancreatic avansat despre care s-a constatat că au o modificare a genei NTRK, de obicei atunci când cancerul este încă în creștere, în ciuda altor tratamente standard.
Aceste medicamente sunt luate sub formă de pastile, o dată sau de două ori pe zi.
Efectele secundare frecvente ale acestor medicamente pot include amețeli, oboseală, greață, vărsături, constipație, creștere în greutate și diaree. Efectele secundare mai puțin frecvente, dar mai grave pot include teste hepatice anormale, probleme cardiace și confuzie.
Imunoterapia pentru cancerul pancreatic
Imunoterapia reprezintă utilizarea medicamentelor pentru a stimula propriul sistem imunitar să recunoască și să distrugă mai eficient celulele canceroase. Anumite tipuri de imunoterapie pot fi folosite pentru a trata cancerul pancreatic.
Inhibitori ai punctelor de control imun
O parte importantă a sistemului imunitar este capacitatea sa de a nu ataca celulele normale ale corpului. Pentru a face acest lucru, folosește proteine „punct de control” pe celulele imune, care acționează ca niște comutatoare care trebuie pornite (sau oprite) pentru a începe un răspuns imun. Celulele canceroase folosesc uneori aceste puncte de control pentru a împiedica sistemul imunitar să le atace. Medicamentele care vizează aceste puncte de control au rezultate promițătoare în tratamentul cancerelor.
Medicamentele numite inhibitori ai punctelor de control pot fi utilizate pentru persoanele ale căror celule canceroase pancreatice au fost testate pozitiv pentru modificări specifice ale genelor, cum ar fi un nivel ridicat de instabilitate a microsateliților (MSI-H) sau modificări ale uneia dintre genele de reparare a nepotrivirii moleculelor de ADN (MMR). MSI mutatii ale genelor MMR (sau ambele) sunt adesea observate la persoanele cu sindrom Lynch.
inhibitor PD-1
Pembrolizumab (Keytruda) este un medicament care vizează PD-1, o proteină punct de control asupra celulelor sistemului imunitar numite celule T, care în mod normal ajută la împiedicarea acestor celule să atace celulele normale din organism. Prin blocarea PD-1, acest medicament stimulează răspunsul imun împotriva celulelor canceroase pancreatice și poate adesea micșora tumorile.
Acest medicament se administrează sub formă de perfuzie intravenoasă (IV) la fiecare 2 sau 3 săptămâni.
Efectele secundare pot include oboseală, tuse, greață, mâncărime, erupții cutanate, scăderea apetitului, constipație, dureri articulare și diaree.
Alte reacții adverse mai grave apar mai rar. Acest medicament funcționează practic prin eliminarea frânelor de la sistemul imunitar al organismului. Uneori, sistemul imunitar începe să atace alte părți ale corpului, ceea ce poate cauza probleme grave sau chiar amenințătoare de viață în plămâni, intestine, ficat, glandele care produc hormoni, rinichi sau alte organe.
Este foarte important să raportați prompt orice reacții adverse noi echipei dumneavoastră de asistență medicală. Dacă apar reacții adverse grave, tratamentul poate fi oprit și este posibil să obțineți doze mari de corticosteroizi pentru a vă suprima sistemul imunitar.
Rezultate
Vă veți întâlni în mod regulat cu medicul dumneavoastră oncolog în timpul tratamentului chimioterapic. Oncologul dumneavoastră vă va întreba despre orice reacții adverse pe care le aveți, deoarece multe pot fi controlate.
În funcție de situația dvs., puteți, de asemenea, să faceți examene imagistice și alte teste pentru a vă monitoriza cancerul în timpul tratamentulu. Aceste teste pot oferi medicului dumneavoastră o idee despre modul în care cancerul răspunde la tratament, iar tratamentul poate fi ajustat în consecință.
Controlul durerii pentru cancerul pancreatic
Durerea poate fi o problemă majoră pentru persoanele cu cancer pancreatic. Aceste tipuri de cancer pot invada și apăsa nervii din apropierea pancreasului, ceea ce poate provoca dureri în abdomen (burtă) sau spate.
Durerea este mai ușor de controlat dacă tratamentul este început la debutul acesteia.
Există multe modalități de a controla durerea cauzată de cancerul pancreatic. Dacă aveți durere, spuneți imediat echipei dumneavoastră de îngrijire a cancerului, astfel încât să vă poată oferi un management prompt și eficient al durerii.
Tratamentul poate fi medicamentos, sau interventional distrugerea plexurilor nervoase aflate în raport cu tumora) – care se poate face minim invaziv prin metode ablative sau chirurgical
Dacă aveți (sau ați avut) cancer pancreatic, probabil că doriți să știți dac lucruri pe care le puteți face care v-ar putea reduce riscul ca cancerul să se dezvolte sau să revină, cum ar fi exercițiile fizice, consumul unui anumit tip de dietă sau luarea de alimente nutritive. suplimente. Din păcate, încă nu este clar dacă există lucruri pe care le puteți face care vă vor ajuta.
Unele modalități dovedite de a ameliora durerea de la cancerul pancreatic includ:
Medicamente pentru durere
Pentru majoritatea pacienților, morfina sau medicamentele similare (opioide) pot ajuta la controlul durerii. Mulți oameni sunt îngrijorați de utilizarea acestor medicamente pentru că se tem să devină dependenți. Studiile au arătat că riscul este scăzut dacă pacientul ia medicamentul pentru durere conform indicațiilor medicului.
Medicamentele pentru durere funcționează cel mai bine atunci când sunt luate regulat. Nu funcționează la fel de bine dacă sunt folosite doar atunci când durerea devine severă. Mai multe forme cu acțiune prelungită de morfină și alte opioide sunt sub formă de pastile și trebuie luate doar o dată sau de două ori pe zi. Există chiar și o formă de lungă durată a medicamentului fentanil care se aplică sub formă de plasture la fiecare 3 zile.
Efectele secundare frecvente ale acestor medicamente sunt greața și senzația de somnolență, care adesea se ameliorează în timp. Constipația este un efect secundar comun care nu se ameliorează de la sine, așa că trebuie tratat. Majoritatea oamenilor trebuie să ia zilnic laxative.
Alte tratamente
Uneori pot fi necesare anumite proceduri pentru a trata durerea. De exemplu, tăierea sau injectarea alcoolului în unii nervi (care poartă senzația de durere) din apropierea pancreasului poate ameliora adesea durerea și vă poate permite să utilizați doze mai mici de medicamente pentru durere. Dacă aveți o intervenție chirurgicală dintr-un motiv oarecare (cum ar fi pentru a elimina cancerul sau pentru a elimina blocarea căilor biliare), aceasta se poate face de obicei ca parte a aceleiași operații.
Acest lucru se poate face și ca o procedură separată. Medicul poate face un bloc nervos prin injectarea nervilor din apropierea pancreasului fie cu un anestezic, fie cu un medicament care distruge nervii.
Tratarea cancerului cu chimioterapie și/sau radioterapie poate, de asemenea, uneori ameliora durerea prin micșorarea dimensiunii cancerului.
Alimentația
Cancerul pancreatic provoacă adesea scădere în greutate și slăbiciune din cauza alimentației deficitare. Aceste simptome pot fi cauzate de tratament sau de cancerul în sine. O echipă de medici și nutriționiști poate lucra cu dumneavoastră pentru a vă oferi suplimente nutriționale și informații despre nevoile dumneavoastră nutriționale individuale. Acest lucru vă poate ajuta să vă mențineți greutatea și aportul nutrițional. Pacienții trebuie să primească enzime pancreatice sub formă de pastile pentru a ajuta la digerarea alimentelor, astfel încât acestea să poată fi absorbite. Pentru probleme grave de nutriție, medicul ar putea avea nevoie să pună un tub de hrănire în stomac pentru a îmbunătăți nutriția și aportul de energie. Acest lucru este de obicei temporar.
Despre suplimentele alimentare
Până în prezent, niciun supliment alimentar (inclusiv vitamine, minerale și produse pe bază de plante) nu s-a dovedit eficient în scăderea riscului de progres sau reapariție a cancerului pancreatic. Acest lucru nu înseamnă că niciun supliment nu va ajuta, dar este important să știți că niciunul nu a fost dovedit să facă acest lucru.
Dacă vă gândiți să luați orice tip de suplimente, discutați cu echipa de îngrijire. Aceasta vă poate ajuta să decideți pe care le puteți folosi în siguranță, evitându-le pe cele care ar putea fi dăunătoare.
Care este prognosticul în cancerul de pancreas
 Următoarele informații despre prognostic se referă la cancerul pancreatic exocrin, în special adenocarcinoamele pancreatice, care reprezintă mai mult de 90 la sută din tumorile pancreatice maligne.
Următoarele informații despre prognostic se referă la cancerul pancreatic exocrin, în special adenocarcinoamele pancreatice, care reprezintă mai mult de 90 la sută din tumorile pancreatice maligne.
Prognosticul depinde de stadiul bolii la diagnostic
Prognosticul pe termen lung pentru cancerul pancreatic depinde de mărimea și tipul tumorii, de afectarea ganglionilor limfatici și de gradul de metastază (răspândire) la momentul diagnosticului. Cu cât cancerul pancreatic este diagnosticat și tratat mai devreme, cu atât prognosticul este mai bun.
Din nefericire, cancerul pancreatic prezintă, de obicei, simptome puține sau este asymptomatic până în stadia avansate care nu pot fi tratate cu vizâ curative.
Rata de supraviețuire la cinci ani de la diagnostic
În comparație cu multe alte tipuri de cancer, rata de supraviețuire la cinci ani pentru cancerul pancreatic – procentul tuturor pacienților care trăiesc la cinci ani după diagnostic – este foarte scăzută, de doar 5 până la 10 la sută.
Stadiul IV: Cancerul pancreatic în stadiul IV are o rată de supraviețuire la cinci ani de 1%. Pacientul diagnosticat cu cancer pancreatic în stadiu avansat va trăi aproximativ 1 an după diagnostic.
Dacă este detectat foarte devreme – în ciuda prognosticului general prost și a faptului că boala este în mare parte incurabilă, cancerul pancreatic are potențialul de a fi vindecat dacă este detectat foarte devreme. Până la 10% dintre pacienții care primesc un diagnostic precoce se mentin liberi deboală după tratament. Pentru pacienții care sunt diagnosticați înainte ca tumora să crească mult sau să se răspândească, durata medie de supraviețuire este de 3 până la 3,5 ani.
Pentru tumorile rezecabile – tind să aibă rate de supraviețuire mai mari, în medie, pot fi de obicei înlăturate chirurgical. Aproximativ 15 până la 20% din toate tumorile pancreatice sunt rezecabile la diagnostic. Acestea includ tumorile de stadiul I și II. Rareori, tumorile local avansate de stadiul III, care sunt de obicei considerate nerezecabile (nu se califică pentru intervenție chirurgicală), sunt caracterizate ca „borderline” rezecabile și pot fi îndepărtate. Chiar și dupa rezecție turmoile recidivezâ adesea. Pacienții ale căror tumori au fost rezecate trăiesc in medie de 2,5 ani după diagnostic și au o rată de supraviețuire la cinci ani de 20 până la 30 la sută.
Putem preveni cancerul de pancreas?
 Puteți reduce riscul de cancer pancreatic dacă:
Puteți reduce riscul de cancer pancreatic dacă:
Renunțați la fumat. Dacă fumezi, încearcă să te oprești. Discutați cu medicul dumneavoastră despre strategiile care să vă ajute să opriți, inclusiv grupuri de sprijin, medicamente și terapia de înlocuire a nicotinei. Dacă nu fumezi, nu începe.
Menține o greutate sănătoasă. Dacă ai o greutate sănătoasă, lucrează pentru a o menține. Dacă trebuie să slăbești, urmărește o pierdere în greutate lentă și constantă – 0,5 până la 1 kilogram pe săptămână. Combină exercițiile zilnice cu o dietă bogată în legume, fructe și cereale integrale cu porții mai mici pentru a te ajuta să slăbești.
Alege o dietă sănătoasă. O dietă plină de fructe și legume și cereale integrale poate ajuta la reducerea riscului de cancer.
Luați în considerare întâlnirea cu un consilier genetic dacă aveți antecedente familiale de cancer pancreatic. Poate determina dacă ați putea beneficia de un test genetic pentru a înțelege riscul de cancer pancreatic sau alte tipuri de cancer.
Cancerul pancreatic poate fi diagnostica devreme?
Cancerul pancreatic este greu de găsit precoce. Pancreasul este profund situat în interiorul abdomenului, astfel încât tumorile mici nu pot fi văzute sau simțite în timpul examenelor fizice de rutină. De obicei, oamenii nu au simptome până când tumora nu a devenit foarte mare sau s-a răspândit deja la alte organe.
Pentru anumite tipuri de cancer, exista programe de screening -pentru a căuta cancer la persoanele care nu prezintă simptome (și care nu au avut cancerul anterior). Dar, pentru cancerul pancreatic, nici un grup profesional major nu recomandă în prezent screening-ul de rutină la persoanele cu risc mediu. Acest lucru se datorează faptului că niciun test de screening nu s-a dovedit sufficient de efficient încât să reducă riscul de a muri din cauza acestui cancer.
Testare genetică pentru persoanele care ar putea prezenta un risc crescut
Unele persoane ar putea avea un risc crescut de cancer pancreatic din cauza antecedentelor familiale (sau a unui istoric familial de alte tipuri de cancer). Uneori, acest risc crescut se datorează unui sindrom genetic specific.
Testarea genetică evaluază modificările care cauzează aceste afecțiuni moștenite și cresc riscul de cancer pancreatic. Testele caută aceste afecțiuni moștenite, nu cancerul pancreatic în sine. Riscul dumneavoastră poate fi crescut dacă aveți una dintre aceste afecțiuni, dar asta nu înseamnă că aveți (sau cu siguranță veți avea) cancer pancreatic.
A ști dacă sunteți expus unui risc crescut vă poate ajuta pe dumneavoastră și pe medicul dumneavoastră să decideți dacă ar trebui să vă faceți teste pentru a căuta cancerul pancreatic precoce, când ar putea fi mai ușor de tratat. Este important să înțelegeți ce vă pot – și ce nu pot să vă spună testele și ce ar putea însemna orice rezultat, înainte de a decide să fiți testat.
Testarea cancerului pancreatic la persoanele cu risc crescut
Pentru persoanele din familiile cu risc crescut de cancer pancreatic, testele mai noi pentru detectarea precoce a cancerului pancreatic pot ajuta. Cele mai frecvente două teste utilizate sunt ecografia endoscopică sau RMN. (Consultați Testele pentru cancerul pancreatic.) Aceste teste nu sunt folosite pot fi utilizate pentru persoane cu un istoric familial încărcat de cancer pancreatic sau cu un sindrom genetic cunoscut care crește riscul. Medicii au reușit să găsească cancere pancreatice precoce, tratabile la unii membri ai familiilor cu risc ridicat, cu aceste teste.

